Хирург ОКДЦ Петр Трусов: «Ростовская область – эндемичный регион»
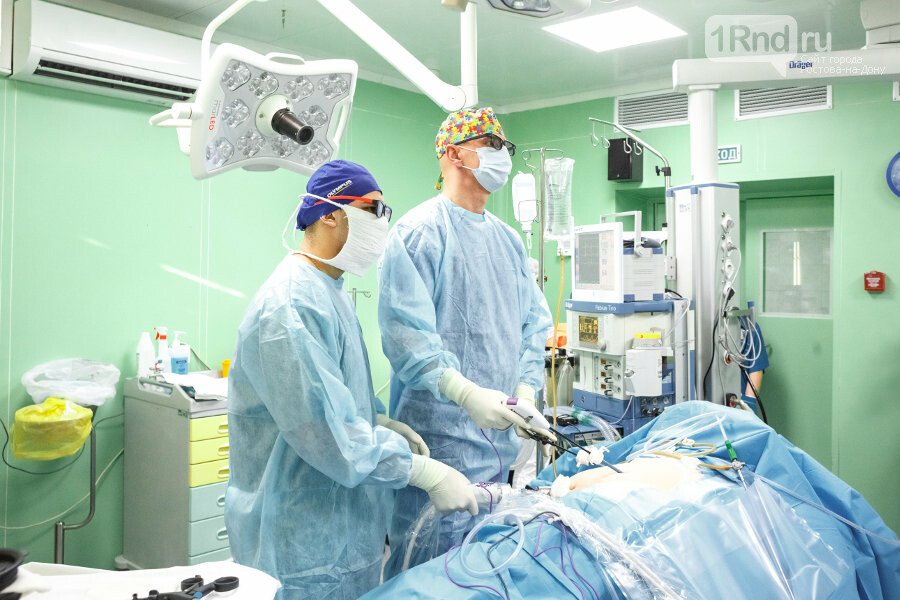
В Областном консультативно-диагностическим центре в отделении РХМДЛ ежегодно получают хирургическую помощь около полутора тысяч пациентов. В преддверии международного дня уролога мы поговорили с инициатором внедрения в свое время в практику работы центра лапароскопических технологий - оперирующим врачом-урологом, онкологом, заведующим Отделения рентгенохирургических методов диагностики и лечения ОКДЦ Петром Трусовым.
- Пётр Владимирович, какие патологии вы оперируете и какой процент из них выполняется эндоскопическим методом?
- Практически все, более 95 %. Сегодня отделение РХМДиЛ представлено многими направлениями хирургической деятельности. Среди хирургических разделов такие как: мочекаменная болезнь, онкоурология, реконструктивная урология, хирургия предстательной железы, урогинекология, онкогинекология, желчекаменная болезнь, грыжи передней брюшной стенки, варикозная болезнь нижних конечностей, повреждение менисков и коленных связок, малоинвазивная колопроктология. Из них малоинвазивные технологии при операциях на почке по поводу МКБ, лапароскопические операции при раке простаты и почки выполняются в рамках программы высокотехнологической помощи (ВМП).
- А какие из урологических заболеваний наиболее распространены в нашем регионе?
- Ростовская область – эндемична в отношении мочекаменной болезни. На Дону количество пациентов с этой патологией одно из самых высоких в Российской Федерации, и ежегодно отмечается неуклонный рост выявляемых случаев заболевания. Это можно связать со многими причинами, в том числе - со значительным улучшением диагностики заболевания. Также большое распространение среди мужчин имеет гиперплазия предстательной железы.
- Что может спровоцировать мочекаменную болезнь и что она из себя представляет?
- Многие заблуждаются, предполагая, что наличие камня или даже песка в мочевом пузыре – это уже мочекаменная болезнь, но чаще всего это проявление каких либо других патологий. Что касается песка, то его наличие не может доставлять серьезное беспокойство пациенту. Ему назначают активный питьевой режим и фитолечение, чтобы санировать верхние мочевые пути, и как правило, этого достаточно для купирования изменений в почках. Полноценная мочекаменная болезнь – заболевание, при котором конкременты уже находятся в верхних мочевых путях. Доминирующая причина развития мочекаменной болезни – метаболические нарушения. Есть много и других факторов, опосредованно влияющих на образование камней – например, инфекционные, идиопатические, генетические. Возрастной фактор размытый – мы диагностируем заболевание у людей от 18 до 75 лет. У детей также могут образовываться камни, чаще всего, это связано с врожденными нарушениями эндокринных органов или аномалиями развития мочевыделительной системы.

Есть ярко выраженный гендерный фактор – мужчины страдают мочекаменной болезнью в три раза чаще, чем женщины, но до сих пор нет четкого объяснения, почему это происходит. И еще из провоцирующих факторов я бы назвал дегидратацию, то есть, низкое употребление количества жидкости. Если у пациента нет противопоказаний к активному питьевому режиму (обычно они связаны с сердечно-сосудистой патологией), то суточный диурез – 2,5 литра. Чтобы добиться такого показателя, человек должен выпивать ежедневно не меньше 3-3,5 литров жидкости летом, и около 2,5 – 3 литров в зимний период.
- Как своевременно выявить мочекаменную болезнь?
- Прежде всего необходимо вовремя проходить диспансеризацию. Люди, не страдающие этим заболеванием, особенно после 30 лет, должны ежегодно консультироваться с врачом-урологом, сдавать лабораторные анализы и делать ультразвуковые исследования мочевыделительной системы. Если заболевание уже присутствует, то распространенные симптомы - появление болей различного характера в поясничной области. Боли могут иррадиировать по ходу мочеточника, если же произошло смещение конкремента в мочеточник – возникает обструкция за счет нарушения острого оттока мочи, приводящая к выраженному интенсивному болевому синдрому - почечной колике. При этом пациент практически не может найти для себя удобного положения, боль не проходит, снимается только медикаментозно и тоже не всегда. При таких симптомах, как правило, пациент сам вызывает скорую помощь. При транспортировке в больницу СМП, пациенту проводится диагностика (лабораторные и УЗИ исследования, при необходимости – рентген и компьютерная томография), после чего врач устанавливает диагноз и определяет метод дальнейшего ведения пациента. Вариантов лечения много – это может быть литокинетическая терапия, то есть, лечение, направленное на самостоятельное отхождение камней, или дренирующая операция, или операция по извлечению камня.
- Пожалуйста, расскажите подробнее о методах лечения этого заболевания.
- Если говорить о методах хирургического лечения, их достаточно много. Это дистанционная ударно-волновая литотрипсия (ДУВЛ), малоинвазивные внутрипросветные (через мочеточник) и чрескожные пункционные методы. При ДУВЛ во время операции конкремент дробится при помощи специального аппарата звуковой волной, которую направляют на камень, операция проходит без разреза. 20 лет назад, когда данная технология активно вводилась в хирургическую практику, ее делали пациентам практически с наличием любых типов и размеров конкрементов. В настоящее время показания к дистанционной ударно-волновой литотрипсии значительно сузились в связи с появлением доказательств выраженного действия ударной волны на ткани мочеточника и почки, окружающие ткани. Поэтому применение этой методики сейчас ограничено.
Малоинвазивная хирургия, применяемая для лечения мочекаменной болезни, состоит из двух основных направлений. Во-первых, это внутрипросветная хирургия. Через естественные пути, с помощью специальных инструментов, мы проникаем в мочеточник, далее по мочеточнику доходим до почки, и дробим камень в песок с помощью лазерных технологий. Во-вторых, это нефролитотрипсия - при которой доступ осуществляем через небольшой разрез (около 5 мм) со стороны поясницы и специальными инструментами производим пункцию почки. Инструмент мы вводим в почку, под визуальным контролем внутри почки дробим конкремент и извлекаем осколки. Нефроскопический доступ необходим, чаще всего, при наличии у пациента крупных камней. Когда же камень небольшой, обычно используем внутрипросветную хирургию с доступом через мочеточник.
Надо сказать, что раньше основными методами оперативного лечения была открытая хирургия, и из-за выраженной травмы как органов мочевой системы, так и мышечно-апоневротического корсета, пациенту предстояла длительная реабилитация. Пациент практически выбывал из строя на 10 дней. Сейчас после проведения малоинвазивной операции человек становится на ноги в тот же день, а уже в течение 3-4 суток выписывается из стационара, готовым приступить к обычной жизни.
К сожалению, наука не сильно продвинулась вперед в области консервативной терапии мочекаменной болезни. Конечно, появляются новые препараты, но они незначительно улучшают эффект растворения камней по сравнению с теми, что были известны нам ранее. А вот что действительно можно назвать прорывом – появление малоинвазивной хирургии, о которой я рассказал.
- А можно обойтись без операции?
- Если у пациента болевой синдром, но при этом отсутствует температура, проведена диагностика и верифицируется камень в верхних мочевых путях размером до 5 мм, существует вероятность его миграции и отхождения на фоне медикаментозной терапии. Безусловно, пациент должен быть под наблюдением. Он, в свою очередь, самостоятельно следит за отхождением конкремента. Заметить отхождение очень важно. Бывают случаи, когда камень застревает в мочеточнике, и почка компенсаторно подстраивается под эту ситуацию, начиная хуже работать. В это время у пациента клинические проявления затихают, и он считает, что уже здоров. А на самом деле конкремент остался, он вызывает нарушения почечной функции. Эта ситуация может привести к тяжелому состоянию, например, к возникновению острого обструктивного пиелонефрита, требующего экстренного лечения. Но может быть и другой сценарий. Допустим, пациент продолжительное время живет с камнем, застрявшим в мочеточнике. Потом в ходе осмотра на УЗИ врач обнаруживает, что почка погибла! Поэтому если у пациента начинает двигаться конкремент, ему необходимо понимать, что нужно особенно внимательно относится к своему организму. И если камень все -таки не вышел, его нужно удалить хирургическим методом, а не оставлять, тем более, если он находится в мочеточнике.
Кроме того, пациентам с мочекаменной болезнью, отказавшимся от хирургического лечения, надо помнить, что любая активная жизнь провоцирует миграцию камня. Камень не стоит, он двигается внутри полосной системы, травмирует слизистую, иногда вызывает небольшое подкравливание. Он может вклиниваться в лоханочно-мочеточниковый сегмент, т.е. на входе в мочеточник, что вызывает почечную колику. Движение конкремента провоцируют как занятия спортом, так и большое употребление воды. Но если конкремент достаточно крупный, вероятность его миграции крайне низкая.
- Состав конкремента и его плотность как-то влияют на выбор методики лечения?
- Безусловно, менее плотные камни (например, мочевой кислоты) в 30 % случаев поддаются медикаментозному лечению. Их можно попытаться растворить с помощью консервативной терапии. А вот оксалатные камни высокой плотности, и при достижении ими значительного размера (более 5 мм), удалять их приходится хирургическим методом.
Камни до 5-8 мм еще имеют какую-то возможную тенденцию к самостоятельному отхождению. Врач-уролог назначает пациенту специфическую терапию, которая способствует расширению мочеточника и попытке выхода камня. Но если этого не происходит, пациент подвергается оперативному лечению.
- Если камень уже удален, есть ли вероятность, что он появится снова?
- К сожалению, да. Рецидив камнеобразования после первичного лечения мочекаменной болезни очень высокий – от 50 до 70 процентов. Поэтому всем своим пациентам мы рекомендуем находится под наблюдением врача-уролога, с определенной периодичностью контролировать свои анализы, проходить ультразвуковые исследования, чтобы вовремя консервативно пролечить рецидив заболевания и не доводить до оперативного вмешательства. В настоящее время существуют методики для рецидивных пациентов. Они рассчитаны на специальные диеты, с целью предотвратить повторное появление камня из определенных солей – т.е. таких, какие были у пациента раньше. Но наша практика показывает, что эти диеты не всегда эффективны, так как нет гарантии, что у пациента с уже удаленным камнем одного состава, не возникнет совершенно другого камня. То есть мы часто наблюдаем у людей с рецидивом мочекаменной болезни образование камней иных, чем при первичном обращении. Поэтому универсальная превентивная мера – соблюдение активного питьевого режима.
- Вы сказали, что еще одна из самых распространенных урологических патологий – гиперплазия предстательной железы…
- Гиперплазия предстательной железы связана с возрастными особенностями мужчины и начинает развиваться после 50 лет. Это доброкачественная опухоль, которая по мере увеличения в размерах уменьшает диаметр мочеиспускательного канала. Симптомы – это нарушение мочеиспускания, такие как учащенное мочеиспускание, чувство неполного опорожнения мочевого пузыря, ослабление струи мочи. К сожалению, опасность этого заболевания в том, что пациент постепенно привыкает к тем ощущениям, которые испытывает, затягивая визит к доктору. Но если днем пациент ходит в туалет каждые два часа, и к этому еще может привыкнуть, то когда ему приходится просыпаться по 3-5 раз в течение ночи, это вносит в его жизнь негативные коррективы, с которыми появляется разумное желание бороться. Часто люди, приходящие к урологу на поздних стадиях, имеют настолько травмированную стенку мочевого пузыря, что даже при хирургическом вмешательстве качественное мочеиспускание восстановить полностью на сто процентов удается не всегда. Иногда затягивание похода в врачу приводит к хронической почечной недостаточности. Поэтому мужчинам после 50 лет, при отсутствии каких-либо патологий, мы рекомендуем один раз в год посещать врача-уролога для своевременного выявления этой или других патологий. В ОКДЦ есть специальные программы («Мужское здоровье»), с помощью которых можно пройти комплексную диагностику за один день.
Кроме того некоторые пациенты считают, что если их уже прооперировали, то можно забыть о проблеме навсегда. Но после хирургического лечения сама предстательная железа остается, и человек все равно ежегодно должен посещать уролога. Давайте не будем забывать, что существует и более грозное заболевание - рак предстательной железы. Он зарождается из другой зоны и из других клеток. Его надо вовремя выявить, а для этого - наблюдаться у врача и регулярно контролировать уровень простатического специфического антигена.
- А какие современные методы лечения есть в арсенале хирургов?
- Золотой стандарт лечения гиперплазии предстательной железы – трансуретральная резекция предстательной железы. Это операция, которая выполняется через естественные мочевые пути. В мочеиспускательный канал хирург вводит специальный инструмент, и изнутри, постепенно, убирает ту часть предстательной железы, которая сдавливает мочеиспускательный канал.
Помимо трансуретральной резекции, есть много аналогичных методик. Когда-то мы оперировали открытым способом – делали разрез на животе ниже пупка и, вскрывая мочевой пузырь, удаляли гиперплазию. Сейчас такие операции выполняются крайне редко. Даже при большом объеме предстательной железы мы имеем возможность эндоскопическим методом убрать нужный объем. Например, с помощью лазерной хирургии. Лазеров для этого используется достаточно много, у нас в центре используются гольмиевый лазер.
Если не считать пациентов с запущенными формами заболевания, мы на первом этапе всегда назначаем консервативное лечение. Через определенное время делаем повторное контрольное обследование и оцениваем результат эффективности проведенной терапии. Если результат неудовлетворительный, проводим коррекцию терапии. И только потом, в случае отсутствия положительной динамики, ставим вопрос о хирургическом лечении. Сегодня общество стало более образованным, начитанным и информированным. Поэтому мы видим, что количество мужчин, обращающихся с заболеваниями на более ранних стадиях, значительно выросло. И это радует. Потому что лечение такого заболевания, как гиперплазия предстательной железы, все-таки на 70 % теперь медикаментозное.
- Пётр Владимирович, расскажите немного о своей семье. Вы потомственный врач?
- Да, в медицину я пришел по стопам своего отца – Владимира Ивановича Трусова. Свой путь в специальности я начал стоя бок о бок с ним у операционного стола. Мой отец с 1984 года был родоначальником и организатором урологической службы медико-санитарной части завода Ростсельмаш, сейчас это Областная клиническая больница № 2. Он построил отделение с нуля, много сил вложил в работу своей службы, сейчас она значительно расширилась, состоит из разных направлений. Папа до сих пор там работает. Ему в этом году исполнится 70 лет. У меня подросли две дочери, которые тоже выбрали профессию врача. Старшая дочь Софья уже учится в Ростовском государственном медицинском университете, младшая Мария планирует поступать в следующем году.
Обращаясь к пациентам, скажу, что врачей бояться не стоит. Своевременное обращение к специалистам - профилактика любых заболеваний. Чем раньше вы придете к доктору, тем выше шанс провести коррекцию ваших проблем со здоровьем без оперативного вмешательства. А если операция все-таки нужна, современные технологии позволяют нам провести ее малотравматично.
Записала Светлана Черновол
Пациенты, нуждающиеся в хирургическом лечении, могут позвонить по телефонам ОКДЦ и прибыть на прием в указанное время. Как отметили в медучреждении, помощь ростовчанам и жителям области доступна в системе ОМС, то есть, бесплатно для пациента.
Для записи на консультацию звонить по телефонам:
- 8 (952)-563-72-23 с 12.00 до 17.00 ежедневно (урология)
- 8(918)-583-95-13 с 14.00 до 16.00 ежедневно (хирургия)
- 8(919)-896-62-05 с 14.00 до 16.00 в понедельник и четверг (гинекология)
По указанным телефонам пациентам назначат время визита к врачу с соблюдением всех антиковидных норм.



